기사의 의료 전문가
새로운 간행물
대동맥판 역류는 대동맥판이 제대로 닫히지 않아 확장기 동안 대동맥에서 좌심실로 혈액이 혈류되는 현상입니다. 원인으로는 특발성 판막 변성, 급성 류마티스열, 심내막염, 점액종성 변성, 선천성 이첨판 대동맥판, 매독성 대동맥염, 그리고 결합 조직 질환이나 류마티스 질환 등이 있습니다.
증상으로는 운동성 호흡곤란, 기립성 호흡곤란, 발작성 야간 호흡곤란, 심계항진, 흉통 등이 있습니다. 신체 검사에서 미만성 맥파와 전이완성 잡음이 관찰될 수 있습니다. 진단은 신체 검사와 심초음파로 이루어집니다. 치료는 대동맥판막 치환술과 (경우에 따라) 혈관확장제 투여를 포함합니다.
원인 대동맥 역류
대동맥판 역류(AR)는 급성 또는 만성일 수 있습니다. 급성 대동맥판 역류의 주요 원인은 감염성 심내막염과 상행 대동맥 박리입니다.
성인의 중등도 만성 대동맥판 역류는 대개 이첨판 또는 유창형 대동맥판(남성의 2%, 여성의 1%)으로 인해 발생하며, 특히 심각한 이완기 고혈압(BP > 110 mmHg)이 있는 경우 더욱 그렇습니다.
성인의 중등도에서 중증 만성 대동맥 역류는 대동맥 판막이나 대동맥 근부의 특발성 변성, 류마티스열, 감염성 심내막염, 점액종성 변성 또는 외상으로 인해 발생하는 경우가 가장 많습니다.
소아에서 가장 흔한 원인은 대동맥판 탈출증을 동반한 심실 중격 결손입니다. 때때로 대동맥판 역류는 혈청 음성 척추관절병증(강직성 척추염, 반응성 관절염, 건선성 관절염), 류마티스성 관절염, 전신성 홍반성 루푸스, 궤양성 대장염 관련 관절염, 매독성 대동맥염, 골형성 부전증, 흉부 대동맥류, 대동맥 박리, 판막상부 대동맥 협착증, 타카야수 동맥염, 발살바동 파열, 말단비대증, 그리고 측두(거대세포) 동맥염에 의해 유발됩니다. 마르판 증후군이나 엘러스-단로스 증후군 환자에서는 점액종성 변성으로 인한 대동맥판 역류가 발생할 수 있습니다.
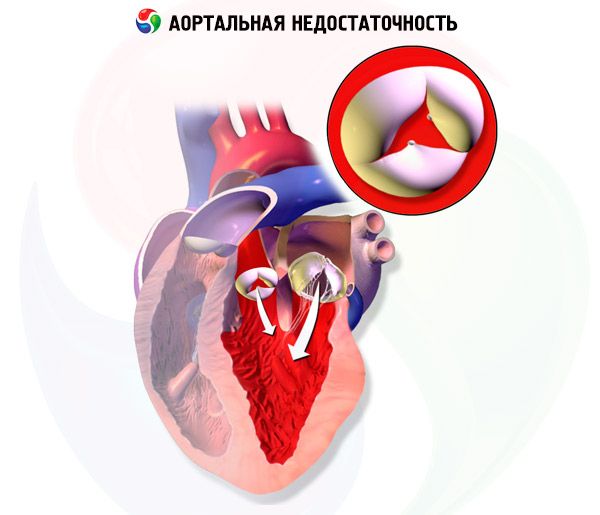
만성 대동맥판 역류증에서는 좌심실이 확장기 동안 폐정맥과 좌심방에서 혈액을 공급받는 것 외에도 대동맥판 역류로 인해 혈액을 받기 때문에 좌심실 용적과 좌심실 박출량이 점차 증가합니다. 좌심실 비대는 수년간 용적 증가를 보상하지만, 결국에는 보상 부전이 발생합니다. 이러한 변화는 부정맥, 심부전(HF), 또는 심인성 쇼크로 이어질 수 있습니다.
조짐 대동맥 역류
급성 대동맥판 역류는 심부전 및 심인성 쇼크 증상을 유발합니다. 만성 대동맥판 역류는 일반적으로 수년간 무증상이며, 운동 시 점진적으로 호흡곤란이 발생하고, 기립성 호흡곤란, 발작성 야간 호흡곤란, 심계항진이 서서히 나타납니다. 심부전 증상은 객관적인 좌심실 기능 측정치와 상관관계가 낮습니다. 기저 관상동맥 질환이 없는 환자의 약 5%에서 흉통(협심증)이 발생하며, 대부분 야간에 나타납니다. 비정상적인 대동맥판이 세균 감염에 취약하기 때문에 심내막염 징후(예: 발열, 빈혈, 체중 감소, 다양한 부위의 색전증)가 나타날 수 있습니다.
증상은 대동맥판 역류의 심각도에 따라 달라집니다. 만성 질환이 진행됨에 따라 수축기 혈압은 이완기 혈압이 감소함에 따라 상승하여 맥압이 증가합니다. 시간이 지남에 따라 좌심실 자극은 강해지고, 넓어지고, 진폭이 증가하고, 아래쪽과 측면으로 이동하며, 좌측 흉골 전방 부위의 수축기 하강을 초래하여 흉부 좌측 절반이 "흔들리는" 움직임을 보입니다.
대동맥 역류의 후기 단계에서는 정점 동맥과 경동맥에서 수축기 전율을 느낄 수 있습니다. 이는 박출량이 많고 대동맥 이완기 압력이 낮기 때문에 발생합니다.
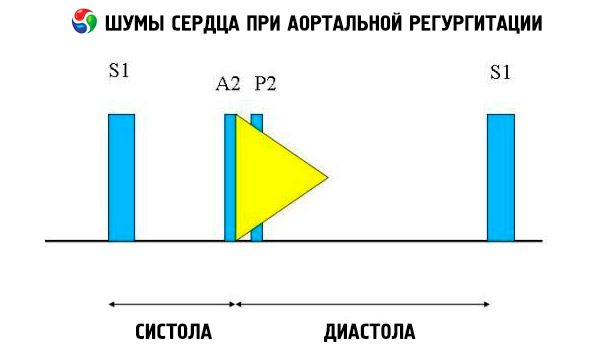
청진 소견으로는 정상적인 심음과 탄력 대동맥의 저항 증가로 인한 비분열성, 크고, 뾰족하거나, 펑 하는 제2 심음이 있습니다. 대동맥판 역류의 잡음은 밝고, 고음이며, 이완기이고, 점점 약해지며, S1의 대동맥 부분 직후에 시작됩니다. 흉골 왼쪽의 세 번째 또는 네 번째 늑간에서 가장 크게 들립니다. 잡음은 환자가 앞으로 몸을 기울이고 호기 시 숨을 참을 때 횡격막을 대고 청진할 때 가장 잘 들립니다. 후부하를 증가시키는 동작(예: 쪼그리고 앉기, 등척성 악력)을 할 때 잡음이 증가합니다. 대동맥판 역류가 경미한 경우, 잡음은 이완기 초기에만 발생할 수 있습니다. 좌심실 이완기 압력이 매우 높은 경우, 이완기 초기에 대동맥압과 좌심실 이완기 압력이 같아지기 때문에 잡음이 짧아집니다.
다른 비정상적인 청진 소견으로는 박출 잡음과 역류 혈류 잡음, S 직후의 박출 클릭음, 대동맥 박출 혈류 잡음이 있습니다.겨드랑이나 좌측 중앙 흉부에서 들리는 이완기 잡음(Cole-Cecil 잡음)은 대동맥 잡음과 제3심음(S 3 )이 융합되어 발생하며, 이는 좌심방과 대동맥에서 좌심실이 동시에 채워져서 발생합니다.첨단에서 들리는 중간에서 후반의 이완기 잡음(Austin-Flint 잡음)은 좌심실로의 빠른 역류 혈류로 인해 심방 혈류의 정점에서 승모판 판막이 진동하여 발생할 수 있습니다.이 잡음은 승모판 협착증의 이완기 잡음과 유사합니다.
다른 증상은 드물며 민감도와 특이도가 낮거나 알려져 있지 않습니다. 육안으로 확인 가능한 징후로는 고개 흔들기(Musset 징후), 손발톱 모세혈관의 맥박(Quincke 징후, 부드럽게 누르면 더 잘 느껴짐) 또는 구개수(Müller 징후)가 있습니다. 촉진 시 빠른 상승과 하강을 동반한 긴장된 맥박(심장 박동, 수격 현상 또는 허탈 맥박)과 경동맥의 맥박(Corrigen 징후), 망막 동맥(Becker 징후), 간(Rosenbach 징후), 또는 비장(Gerhard 징후)의 맥박이 관찰될 수 있습니다. 혈압 변화에는 다리(무릎 아래)의 수축기 혈압이 팔의 혈압보다 60mmHg 이상 증가하는 것(Hill 징후)과 팔을 들어올릴 때 이완기 혈압이 15mmHg 이상 떨어지는 것(Maine 징후)이 있습니다. 청진 증상으로는 대퇴부 맥박 부위에서 들리는 거친 잡음(총소리 또는 트라우베 징후)과 압박 동맥 근위부에서 들리는 대퇴부 수축기 음조와 이완기 잡음(듀로지에 잡음)이 있습니다.
진단 대동맥 역류
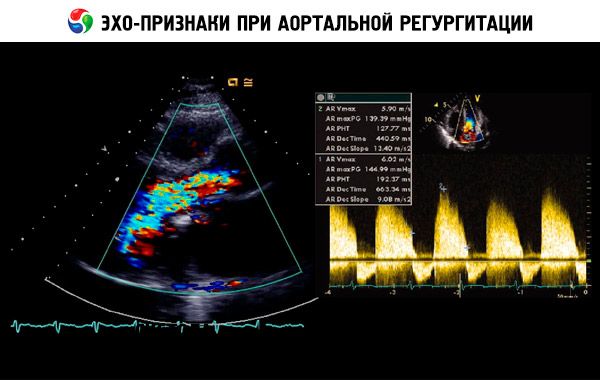
병력, 신체 검진을 바탕으로 추정 진단을 내리고 심초음파로 확진합니다. 도플러 심초음파는 역류 혈류의 크기를 감지하고 정량화하는 데 가장 적합한 영상 검사입니다. 2차원 심초음파는 대동맥 근위부 크기와 좌심실의 해부학적 구조 및 기능을 결정하는 데 도움이 될 수 있습니다. 좌심실 수축말기 용적 > 60 mL/m 2, 좌심실 수축말기 직경 > 50 mm, LVEF < 50%는 대상 부전을 나타냅니다. 심초음파는 또한 좌심실 부전으로 인한 폐동맥 고혈압의 중증도를 평가하고, 식물 증식이나 심낭 삼출액(예: 대동맥 박리)을 감지하고, 예후를 평가할 수 있습니다.
심초음파 검사 결과가 경계선 이상일 경우나 기술적으로 심초음파 검사를 실시하기 어려울 경우 방사성 핵종 검사를 사용하여 LVEF를 결정할 수 있습니다.
심전도(ECG)와 흉부 방사선 촬영을 시행합니다. 심전도는 좌심실 비대, 좌심방 비대, 그리고 전흉부 유도에서 ST 분절 하강을 동반한 T파 역전의 특징적인 QRS파 변화와 함께 또는 이와 무관하게 재분극 이상을 보일 수 있습니다. 만성 진행성 대동맥판막 역류증 환자에서 흉부 방사선 촬영을 통해 심비대와 대동맥근 확장을 확인할 수 있습니다. 중증 대동맥판막 역류증에서는 폐부종과 심부전 증상이 나타날 수 있습니다. 운동부하 검사는 대동맥판막 역류증이 확인되고 의심스러운 증상이 있는 환자에서 기능적 예비력과 병리학적 임상 양상을 평가하는 데 도움이 됩니다.
관상동맥조영술은 일반적으로 진단에 필요하지 않지만, 협심증이 없는 경우에도 수술 전에 시행합니다. 심각한 AR을 앓고 있는 환자의 약 20%가 심각한 관상동맥 질환을 앓고 있기 때문에 동반 수술 치료(CABG)가 필요할 수 있기 때문입니다.
무엇을 조사해야합니까?
치료 대동맥 역류
급성 대동맥판 역류증의 치료는 대동맥판막 치환술입니다. 만성 대동맥판막 역류증의 치료는 임상 증상과 좌심실 기능 장애의 정도에 따라 달라집니다. 일상생활이나 운동 검사 중 증상이 나타나는 환자는 대동맥판막 치환술이 필요합니다. 수술을 원하지 않는 환자는 혈관확장제(예: 장시간 작용 니페디핀 30~90mg 1일 1회 투여 또는 ACE 억제제)를 투여받을 수 있습니다. 중증 대동맥판막 역류증의 경우, 예압을 낮추기 위해 이뇨제나 질산염을 투여할 수도 있습니다. 좌심실 구출율(LVEF)이 55% 미만이거나, 수축기말 직경이 55mm(55의 법칙) 이상, 또는 이완기말 직경이 75mm 이상인 무증상 환자도 수술이 필요합니다. 이러한 환자군에서는 약물 치료가 차선책입니다. 추가 수술 기준에는 EF <25-29%, 최종 이완기 반경과 심근벽 두께 비율 >4.0, 심장 지수 <2.2-2.5 L/min/ m2 가 포함됩니다.
이러한 기준을 충족하지 못하는 환자는 6~12개월마다 LV 수축성을 확인하기 위해 철저한 신체 검사, 심장초음파 검사, 그리고 경우에 따라 운동 중 및 휴식 중 방사성 핵종 혈관조영술을 받아야 합니다.
균혈증이 발생할 수 있는 시술을 실시하기 전에 항생제를 이용한 심장내막염 예방이 필요합니다.
예보
치료를 통해 경증에서 중등도의 대동맥판 역류증 환자의 10년 생존율은 80~95%입니다. 적절한 시기에 (심부전이 발생하기 전에, 아래에 설명된 기준을 고려하여) 판막을 교체할 경우, 중등도에서 중증의 대동맥판 역류증 환자의 장기 예후는 양호합니다. 그러나 중증의 대동맥판 역류증과 심부전이 동반된 경우, 예후는 상당히 악화됩니다.
 [ 16 ]
[ 16 ]


