기사의 의료 전문가
새로운 간행물
자궁 내 기형들 중에서, 태아 뇌 배아 형태 형성에 대한 돌이킬 수없는 위반 유형이 뇌전 증과 같이 존재한다. ICD-10에서이 결함은 코드 Q00.0의 신경계 선천성 기형에 기인합니다.
역학
의학 통계에 따르면, 태아의 뇌전 증은 가장 흔한 신경관 결손 중 하나이며, 미국에서는 1 만 명당 약 3 건의 임신이이 이상으로 인해 매년 복잡합니다. 이러한 수치는 유산으로 인한 임신을 고려하지 않습니다.
영국에서, 그러한 결함은 천명 당 2.8 명의 유아에서 발견되었으며 천명 당 5.3 건에서 자발적으로 종결 된 임신 (8 주 이상 동안)되었습니다. [1]
그리고 EUROCAT (유럽 선천성 전염병 모니터링위원회)에 따르면, 10 년 동안 (2000-2010), 뇌전 증의 유병률은 만 명당 3.52 명이었다. 태아 진단 후 모든 임신 중 43 %가 의학적 이유로 중단되었습니다. [2], [3]
원인 뇌전
수정 후 3 주- 인간 배아 발달 중 -뇌와 척수의 배아 인 신경관의 형성이 신경 화됩니다.
신경 튜브 dysraphia에서 anencephaly의 주요 원인은 배아 발달의 넷째 주에서 다섯째 주에 폐쇄 폐쇄입니다. 이 변칙은 태아의 머리를 형성하고 뇌로 변형되는 배아 신경관의 주둥이 끝이 열려있을 때 발생합니다. 이것은 뇌의 기본 구조와 조직을 더 발전시키는 것을 불가능하게 만듭니다.
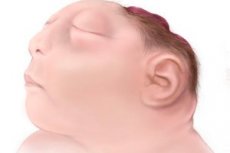
태아의 뇌전은 반구가 없기 때문에 중추 신경계의 가장 높은 기능을 제공하는 뇌의 피질과 신피질뿐만 아니라 두개골 보관소의 뼈와 피부를 덮는 피부가 특징입니다. [4]
위험 요소
배아 형태 형성은 매우 복잡한 과정이므로, 뇌전으로 이어지는 위반에 대한 모든 가능한 위험 요소가 지금까지 확인 된 것은 아닙니다.
엽산 이 부족 하면 특정 아미노산과 DNA의 퓨린 및 피리 미딘 염기의 합성에 필요한 pteroylglutamic acid (또는 비타민 B9)가 신경관 결손, 특히 뇌 및 척추 절단에 훨씬 더 많이 관찰됩니다.
세부 사항 참조- 엽산 결핍의 원인은 무엇입니까?
또한 뇌의 자궁 내 발달 장애 위험은 다음과 관련이 있습니다.
- 유전 적 문제 (가족에 anencephalus의 출현은 후속 임신 에서이 이상의 가능성을 4-7 %로 증가시키기 때문에);
- 지속적인 모계 바이러스 감염;
- 통제되지 않은 당뇨병, 다른 내분비 병리 및 비만;
- 환경의 부정적인 영향, 특히 전리 방사선, 자발적인 돌연변이 유발;
- 마약 및 알코올과 약물을 포함한 화학 물질의 기형 유발 효과.
추가 정보- 임신과 태아에 독성 물질 주입
병인
이미 형성된 신경관을 폐쇄하는 것은 임신 후 28-32 일에 발생하며, 연구자들은 신경 판이 형성 될 때 (출산 후 23 일에서 26 일 사이) 태아의 중추 신경계 배아 형성을 위반하는 것으로 뇌전 증의 병인을보고 실제로 단계가 시작됩니다. 신경관으로의 판의 폐쇄로 끝나는 신경.
이 변칙을 가진 배아에서 뇌의 형태 형성을 위반하는 본질은 배아의 선단에서 신경관 채널 (neuropore)의 개방이 열린 채로 있다는 것이다.
또한, 신경관은 전, 중 및 후뇌의 분화 된 신경 줄기 세포의 형성을위한 돌출부의 형성으로 구부러진 다. 그리고 대뇌 반구 (끝 뇌)의 형성을 위해 중뇌의 익 상판이 팽창해야합니다. 그러나 앞 신경 구멍이 제 시간에 닫히지 않았기 때문에 두개골의 형성은 비정상적인 특성을 얻으며 뇌 조직의 형태가 바뀌어 기능을 잃습니다.
태아 장기 및 조직, 동종 또는 동종 유전자 (HOX 유전자 또는 모 르포 겐)의 형성에 대한 배아 발달 및 제어에있어서 주요한 역할을 고려할 때, 다른 염색체에 위치하며 단백질 전사 인자를 암호화하는 DNA 서열을 포함하는 경우, 유전자 수준에서의 신경 손상 가능성이 고려되어야합니다. [5]
조짐 뇌전
신생아의 개별적인 모습에도 불구하고 뇌전 증을 앓고있는 어린이의 외부 징후가 분명합니다.
출산 직후,이 선천적 결함의 첫 징후가 보입니다 : 아치의 뼈가없는 변형 된 아기의 두개골-후두 또는 정수리; 정면 뼈의 부분적 부재, 또는 덜 일반적으로 측두골이 또한 가능하다. 대뇌 및 대뇌 반구가 없으며 두개골의 피부가없는 결함에는 노출 된 조직 (glia)이 있거나 기존 구조-뇌 줄기, 불완전하게 형성된 뇌의 기저핵-이 결합 조직의 얇은 막으로 덮여 있습니다. [6]
또 다른 외부 표시는 궤도에서 눈에 띄는 눈알이며, 이는 눈 앞 소켓의 위쪽 가장자리를 형성하는 두개골의 정면 뼈의 저개발로 설명됩니다.
경우의 80 %에서 다른 선천성 기형은 뇌전 증과 함께 나타나지 않지만 연한 구개 (구개 구개)의 절단이 관찰 될 수 있습니다. [7]
합병증 및 결과
중추 신경계가 뇌의 이상과 함께 작동하지 않기 때문에 (이것은 항상 그런 것은 아닙니다) 뇌의이 기형을 가진 영아는 대개 출산 중 또는 출생 직후에 죽습니다. 그리고 전문가들은 뇌전 증을 가진 아기들 사이에서 100 % 사망률을 기록합니다.
드문 경우에 수명이 다한 경우-출판이 끝났습니다.
진단 뇌전
수행 산전 진단 , 태아의 무뇌아의 진단은 임신 중에 전달 될 수 - 초기 단계에서.
이것은 초음파 촬영을 이용한 도구 진단과 같은 시각화로 수행 할 수 있습니다.
임신 12 주째 태아의 초음파 검사 중 열린 신경 튜브 결함의 형태로 초음파에서 뇌전 증이 감지됩니다. 이 경우, 다한증 (다량의 양수)이 종종 관찰됩니다. 따라서 그들의 분석이 필요할 수 있습니다 -amnioscopy와 amniocentesis .
미래 에 태아 의 초음파 검사 중에 임신이 자발적으로 종료되지 않으면
무뇌아 분화 소두증, 수두증 태아의 이후 소두증 두개골 비정상 폭을 가지는 회선의 존재 낙후. 신생아 또는 선천성 뇌수종 에서 뇌 가 떨어지면 머리의 크기가 증가합니다.
또한, 13-14 주 동안 임산부 의 혈액에서 알파-태아 단백질에 대한 분석 이 필요 합니다. 태아에 뇌가 있으면이 특정 배아 단백질의 수준이 항상 증가하기 때문입니다.
감별 진단
차등 진단은 우선 신생아의 후두 대뇌 탈장 (뇌척수)으로 수행되며, 부분적으로 열린 두개골 금고로 인해 발생합니다. 미소 수 뇌증 , loloprosencephaly 의 lobar 유형 , 정신 분열증.
치료 뇌전
아기의 뇌전 증 치료는 출생 후 살아있을 때 완화됩니다.이 결함은 돌이킬 수 없기 때문입니다.
예방
뇌전 증으로 이어지는 모든 병인 학적 요인이 알려져 있지는 않지만, 수많은 연구 에서 임신 계획시 엽산 섭취의 효과가 입증되었습니다 : 일일 복용량은 0.8mg입니다.
참조- 임신 중 엽산
예보
논리적 질문은 사람들이 얼마나 오랫동안 뇌와 함께 사는가? 이 선천성 기형을 가진 유아의 평균 수명과 관련하여 예후는 적어도 장기적으로 긍정적일 수 없습니다...
영국 산부인과 의사에 따르면 신생아의 70 % 이상이 출생 후 매우 짧은 시간 (몇 시간에서 2 ~ 3 일)에 살았으며 약 4 주 동안 7 % 만 살았습니다. 그런 다음 호흡이 멈추고 심정지가 심폐 호흡으로 사망했습니다. [8],
그러나 살아남은 아이들이 태어나서 더 오랫동안 살았던 경우가 몇 가지있었습니다.
예를 들어 미국 프로비던스 (Providence)의 안젤라 모랄레스 (Angela Morales) 소녀는 뇌척수액이 지속적으로 누출되기 때문에 두개골의 후두 부분의 개구부를 막기 위해 수술을받은 2 개월의 나이에 3 년 9 개월 동안 살았습니다.
푸에블로 (미국, 콜로라도)에서 태어난 소년 니콜라스 콕스는 2 개월 더 오래 살았습니다.
그리고 뇌의 80 % (대뇌 반구 포함)와 대부분의 두개골이없는 Jackson Emmett Buell (2014 년 8 월 플로리다 주 올랜도에서 태어남)은 여전히 살아 있지만, 그의 진단은 소뇌 수술이며 뇌간과 시상이 있습니다. 손상되지 않고 뇌 신경도 있습니다.


